“Hay dos opciones en este momento: distanciamiento social de largo plazo o sistemas de atención médica superados…” Marc Lipsitch, Escuela de Salud Pública de la Universidad de Harvard
Resumen Ejecutivo
El 29 de febrero del 2020, en rueda de prensa llevada a cabo en la ciudad de Guayaquil, la Ministra de Salud, Catalina Andramuño,ha confirmado la presencia delprimer caso «importado» de Covid-19 en Ecuador.Se trata de una ciudadana ecuatoriana que llegó desde España el pasado 14 de febrero por el aeropuerto de Guayaquil, la cual no tenía síntomas. Días posteriores presentó malestar y fiebre, razones por las que fue hospitalizada y se le realizaron las pruebas respectivas para la enfermedad Covid-19, dando positiva. El 11 de marzo, la Organización Mundial de la Salud (OMS) declaró una pandemia mundial: Italia y China eran las zonas de mayor riesgo.
En este contexto aparece la siguiente interrogante, -¿Cómo debe ser el modelo de salud post emergencia sanitaria (COVID-19) para el Ecuador en los niveles de atención tanto en la Red Pública como en la Red Complementaria durante los años 2020 y 2021?-. Los ámbitos de discusión deberán abordar varios temas, sin embargo el área de conocimiento para iniciar esta discusión será: la gestión hospitalaria y los sistemas de salud, para brindar elementos a ser desarrollados y plantear bases para una reingeniería de todo el modelo.
Las principales recomendaciones se centraran en limitar la admisión de pacientes tanto como sea posible, uso de equipo de protección personal bidireccional para el médico y paciente; pruebas rápidas para el personal de salud; priorizar procedimientos emergentes/urgentes; reprogramar citas médicas; diseñar circuitos solo para pacientes COVID y casos sospechosos; adecuación de infraestructura hospitalaria con presión negativa y flujo laminar; uso de medios tecnológicos para telemedicina a todo nivel y aplicaciones de telefonía celular; plantear un modelo distrital del talento humano; pre jubilación con jornada laboral reducida; y contratación de nuevos profesionales.
Introducción
En diciembre de 2019, los casos de síndrome de dificultad respiratoria aguda (SDRA) se informaron por primera vez en Wuhan, China. La OMS identificó un nuevo coronavirus, denominado coronavirus 2 del síndrome respiratorio agudo severo (SARS-CoV-2), como el agente patogénico que causa el covid-19 (Wang, 2020). Incluso si este nuevo virus parece ser menos mortal en comparación con el MERS-CoV y SARS-CoV, parece ser mucho más contagioso (Meo, 2020) por lo que ha habido más de 200.000 casos confirmados en todo el mundo desde el comienzo del brote. El 11 de marzo, la OMS declaró una pandemia mundial: Italia y China eran las zonas de mayor riesgo (Razai, 2019; Danese, 2020).
Los modelos matemáticos, dirigidos a instruir a los líderes políticos, muestran un aumento exponencial tanto en el número de personas infectadas como en las que requieren Unidades de Terapia Intensiva (Remuzzi, 2020). En la mayoría de las predicciones, se estima que se requiere un período de tres meses para controlar completamente el brote (Hellewell, 2020).
Según una estimación hecha a partir de modelos matemáticos para rastrear y prevenir epidemias, Marc Lipsitch, investigador y profesor de la Escuela de Salud Pública de la Universidad de Harvard, predijo que entre el 40% y el 70% de la población adulta del mundo podría resultar infectada por el nuevo coronavirus. “Si realmente se disemina tan ampliamente como dice esa proyección, y eso es lo que creo que es probable que suceda, entonces morirán millones de personas. Y no pienso que haya manera de evitar eso”, dijo en una entrevista con CBS News. Una actualización posterior de ese cálculo ubicó a los contagiados entre el 20% y el 60% de las personas de más de 18 años, lo cual sigue siendo una cifra descomunal: entre 940 millones y 2.820 millones de seres humanos (Plan V, 2020).
En el Ecuador el contexto es similar al resto de regiones del planeta con diferencias significativas entre provincias, siendo la más afectada Guayas, seguida de Pichincha, Manabí, El Oro y Azuay (Figura 1), con un tasa de letalidad para el 20 de abril del 2020, del 5% considerando sólo a los casos fallecidos COVID positivos. Los fallecimientos probables podrían incrementar la tasa a más del 10%.

En este contexto, -¿Cómo debe ser el modelo de salud post emergencia sanitaria (COVID-19) para el Ecuador en los niveles de atención tanto en la Red Pública como en la Red Complementaria durante los años 2020 y 2021?-.
Los ámbitos de discusión deberán abordar varios temas, sin embargo el área de conocimiento para iniciar esta discusión serán: la gestión hospitalaria y los sistemas de salud, para brindar elementos a ser desarrollados y plantear bases para una reingeniería de todo el modelo.
Mensaje clave
Hay dos opciones en este momento: distanciamiento físico de largo plazo o sistemas de atención médica superados, que obliga a una reingeniería del modelo de salud.
Enfoque y resultados
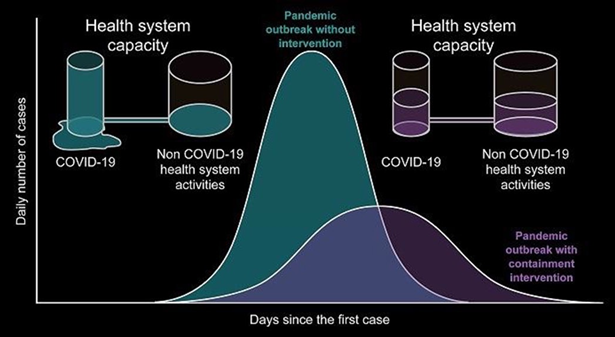
Silvio Danese y Zhi Hua Ran, en un trabajo colaborativo de los hospitales de Rozzano (Milán-Italia) y Renji (Shanghai-China) determinaron que, sí los sistemas de salud están sometidos a la presión del COVID-19 serán fácilmente superados, sin embargo si se implementan medidas que aplanen la curva epidemiológica el impacto será mas equilibrado y con una capacidad de respuesta (Danese, 2020) (Figura 2).
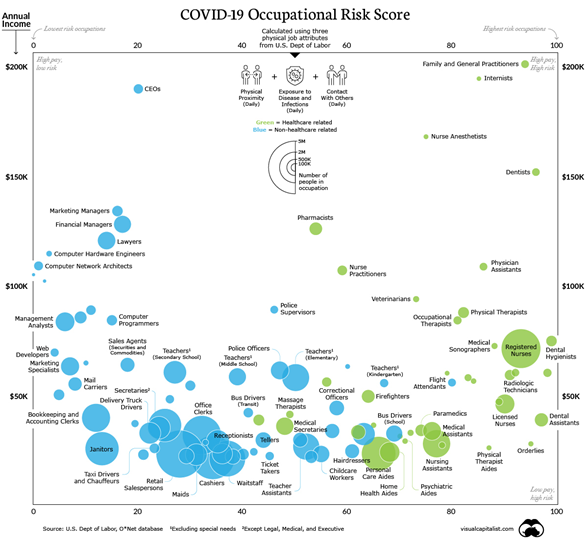
Se conoce que el personal de mayor riesgo es el personal sanitario en cualquiera de las ramas o especialidades según la investigación desarrollada por Marcus Lu, respecto a las profesiones que no tenían ningún tipo de relación con la atención en salud, por lo tanto el nivel de exposición es real y en este contexto hay que buscar estrategias de atención entre el paciente con el médico (Figura 3). Muchas personas han estado practicando el distanciamiento social trabajando desde casa en las últimas semanas. Si bien este acuerdo puede ser una excelente manera de reducir la exposición a COVID-19, es un lujo disponible para solo el 29% de los estadounidenses (Lu, 2020).
Las propuestas de cuarentena según las experiencias de algunos autores como Hellewell están alrededor de mantener tres meses para controlar el brote basados en: aislar; limitar la presión sobre la infraestructura de salud; segregar; distanciamiento físico y evitar que todos los fondos se destinen a COVID-19 (Hellewell, 2020). En este contexto al no cumplir con estar medidas China paso en el departamento de gastroenterología de 3,8% al 63% (Wang, 2019) e Italia llegó al 10% (Graselli, 2020; Danese 2020).
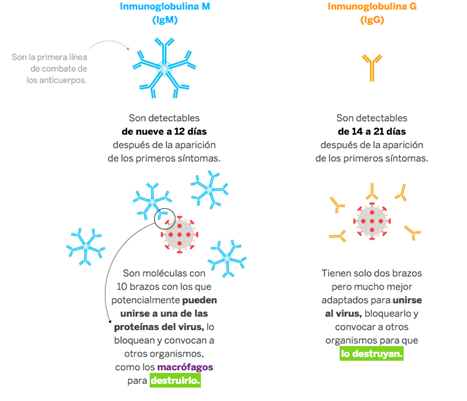
Domínguez y Galocha comentan sobre la crisis del COVID-19 y cito textual: “…el tiempo juega a favor del nuevo coronavirus. Una sola partícula viral de SARS-CoV-2 puede hacer hasta 100.000 copias de sí misma en apenas 24 horas. En cambio, el sistema inmune tarda entre 15 y 21 díasen montar una respuesta completa contra el virus (Figura 4). Una de las preguntas más importantes en esta pandemia es cuánto dura la inmunidad adquirida después de una infección. Aún no se sabe. Hasta ahora se ha observado que hay anticuerpos hasta al menos 39 días después de la aparición de los primeros síntomas. En estos momentos hay estudios en marcha para determinar si estos agentes siguen presentes durante más tiempo y si pueden neutralizar al virus pasados meses de la primera infección”. Muchas de estas afirmaciones se basan en los criterios de África González, presidenta de la Sociedad Española de Inmunología, Universidad de Harvard, Universidad Estatal de Arizona (Domínguez, 2020). Por lo tanto, son argumentos sólidos para mantener la cuarentena por un tiempo mayor al establecido y de realizar pruebas rápidas masivas con elevada sensibilidad y especificidad.
Ámbito gestión hospitalaria
Con estas consideraciones existen medidas generales que buscan limitar el número de atenciones clínicas y quirúrgicas; redefinición de prioridades (cirugías ambulatorias no emergentes se deben suspender); medidas de protección en los hospitales mas estrictas; medidas de protección bidireccional paciente – médico; pruebas COVID-19 (IgG, IgM) a todos los que requieran atenciones mas complejas; los pacientes hospitalizado no deberían recibir visitas reprogramación de procedimientos no urgentes para 1 año; sólo atención de emergencias y urgencias (Danese, 2020).
En cuanto a medidas en el manejo de procedimientos específicos los hospitales deben contar con presión negativa, flujo laminar; equipos de protección personal (mascarillas FFP2-FFP3); equipos exclusivos (TAC); rutas diferenciadas; bloques de pacientes infectados aislados del resto; baños públicos constantemente sanitizados; y reducción de la asistencia del personal por área (rotaciones cada 15 días) (Danese, Cecconi, 2020; Meng, 2020). Estas medidas se deben mantener en todos los niveles de atención, pues la evidencia de riesgo ocupacional y COVID-19 es real.
El médico anestesiólogo Javier Mailán Bello del Hospital Universitari Dexeus de Barcelona recalcó que los procedimientos anestésicos por tener 6.6 veces más riesgo de contagio por aerosoles (Tran, 2012) deberán ser con anestesia neuroaxial y bloqueos nerviosos tomando como referencia una declaración conjunta de la Sociedad Americana de Anestesia Regional y Medicina del Dolor (ASRA) y la Sociedad Europea de Anestesia Regional y Terapia del Dolor (ESRA) (Uppal, 2020).
Para el manejo ambulatorio, las citas no urgentes se deben posponer; creación de clínicas virtuales (inversión en tecnología); entrega de medicación e insumos a crónicos (experiencia de médico de barrio se debe multiplicar); y cuando la cita no se pueda diferir hay que realizar las siguiente acciones: toma de temperatura; anamnesis dirigida a síntomas respiratorios y una investigación epidemiológica (Gu, 2020; Mao 2020). Los procedimientos de quimioterapia e inmunoterapia deben mantener la distancia, evitar la superpoblación de las salas y aplicar las medidas de protección personal (Danese, 2020).
Se observó experiencias de otros regímenes laborarles como el español, respecto al talento humano se debe capacitar y fortalecer, además de prever una modificación en cuanto a la jornada laboral para preservar al personal de salud y contratar a nuevos profesionales (Mediavilla, 2019). Así lo considera Vicente Matas, miembro del Centro de Estudios de CESM Granada y vocal de la Comisión de Atención Primaria Urbana de la OMC (Organización Médica Colegial). De un estudio publicado en Corea del Sur, de los 377 encuestados incluidos en el análisis, el 48% tenía la intención de jubilarse anticipadamente (Shin, 2018).
Miguel Ángel Asenjo, profesor emérito de la Universidad de Barcelona, Ex Director Técnico del Hospital Clínic Barcelona, Premio Pfizar a la excelencia en gestión clínica, Premio mundial Ed Crosby (Copenhague1999) a la innovación en gestión, define a la reingeniería como un método que consiste en la revisión fundamental y el rediseño radical de proceso, para alcanzar mejoras espectaculares en medidas críticas y contemporáneas de rendimiento (Asenjo, 2004). Este concepto es aplicable en la situación en la que el actual modelo se encuentra, no solo para el Ecuador, el cambio debe ser global.
Antes de esta crisis sanitaria algunos autores analizaron los pros y los contras de un sistema de atención médica hospitalaria y los procesos de reingeniería. Si bien los expertos coinciden en que agregan valor al sistema de atención médica al reducir los costos, agilizar los procesos administrativos y contribuir a mejorar los resultados de la atención médica, existe un gran grado de desacuerdo con respecto al alcance de la contribución en las mejoras generales de los resultados de la atención médica (Palabindala, 2008; Osorio 2001; Carrada, 2002).
La reingeniería de procesos y el enfoque centrado en el paciente fortalecen la eficiencia en la atención especializada. Para ilustrar esto, pacientes mencionaron el impacto de las consultas en línea en dermatología y la utilidad de las consultas especializadas a través de la telemedicina para los trastornos crónicos. Por lo tanto, un proceso centrado en el paciente permite a los hospitales priorizar los planes de acción y también es una fuente de innovación. La reingeniería hospitalaria actual difiere sustancialmente de las prácticas iniciales. En un principio ha estado fuertemente vinculada a estrategias de reducción de costos y, en menor medida, a la racionalización de los sistemas de entrega y a la mejora de los resultados de la atención al paciente. Sin embargo, los beneficios de la reingeniería pueden ir más allá de la economía si se implementan adecuadamente con una definición clara y consistente de los objetivos para el cambio sistémico (Álvarez, 2019).
En una investigación prospectiva de 2008 a 2014 realizada en un hospital de Madrid, España, el análisis cuantitativo de 1162.477 solicitudes de consulta consecutivas y técnicas cualitativas de 72.368 encuestas utilizando un cuestionario estructurado, como se muestra en la (Figura 5), el tiempo de espera promedio disminuyó de 82,7 días a 7,9 días (IQR, 7,6-17,3), con una reducción del 82.9% en el tiempo promedio de espera entre servicios (p= 0.0001). Por lo tanto hubo una disminución significativa en el número total de quejas, particularmente aquellas relacionadas con demoras en su primera visita a la consulta ambulatoria especializada (p=0.0001). Esta mejora fue más marcada en el primer año (77,6%) y se mantuvo estable durante los años siguientes (Álvarez, 2019).
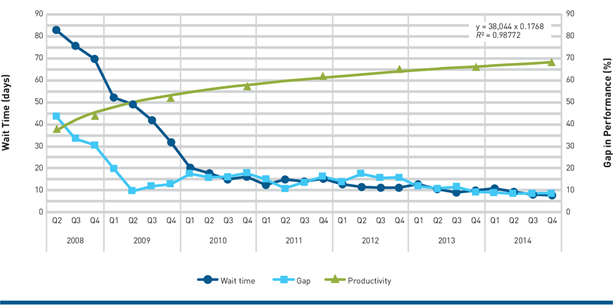
Figura 5. Cambios a lo largo del tiempo en la productividad, el tiempo de espera y la diferencia porcentual entre el número de solicitudes y el número de visitas realizadas en el departamento de la consulta ambulatoria especializada (Gap=brecha)a. Nota: a La línea verde con triángulos muestra el aumento de la productividad en el segundo eje (brecha en el rendimiento). Fuente: Álvarez JA, Flores RF, Grau JÁ, Matarranz J. Process reengineering and patient-centered approach strengthen efficiency in specialized care. Am J Manag Care. 2019 Feb 1;25(2):e50-e57.
Conclusiones
El modelo de salud post emergencia sanitaria para el Ecuador en los niveles de atención tanto en la Red Pública como en la Red Complementaria durante los años 2020 y 2021 debe cambiar a través de una reingeniería de procesos orientado al paciente y persona de salud COVID positivo y COVID negativo con la finalidad de que los servicios sanitarios no se vean superados.
El talento humano de salud debe cambiar su modo de comportamiento: laboral, asistencial (consulta externa, laboratorio, imagen, cirugías, procedimientos, hospitalización, ambulatorio y crónicos), docente, de investigación y administrativo respetando el distanciamiento físico y circuitos independientes para pacientes COVID-19 bajo estrictas medidas de protección personal.
Recomendaciones
- Limitar la admisión de pacientes tanto como sea posible.
- Uso de equipo de protección personal bidireccional tanto para el médico como para el paciente.
- Pruebas rápidas para todo el personal de salud.
- Priorizar procedimientos emergentes/urgentes.
- Reprogramar citas médicas ambulatorias no emergentes para un año.
- Diseñar circuitos para pacientes COVID y casos sospechosos.
- Adecuación de infraestructura hospitalaria con presión negativa y flujo laminar.
- Salas de espera múltiples o espacios para procedimientos ambulatorios reducir el número de atención al máximo al igual que el personal de salud implicado.
- Las direcciones médicas de los hospitales deben aplicar un plan de comunicación para informar de los cambios a los usuarios del sistema a través de medios masivos y redes sociales.
- Campaña agresiva sobre control de natalidad y planificación familiar para disminuir la presión sobre las Unidades de Cuidados Intensivos Neonatales.
- Uso de medios tecnológicos para telemedicina a todo nivel posible y diseño de aplicaciones de telefonía celular para agendamiento.
- Plantear un modelo distrital del talento humano para aprovechar todo el recurso, para rotar y distribuir al personal por jornadas de trabajo de 15 días.
- Pre jubilación, con jornada laboral reducida en mayores de 60 años y con la diferencia de la masa salarial se podrá contratar a nuevos profesionales que colaboren con la demanda.
- Las direcciones de talento humano deben cambiar sus paradigmas respecto al control, supervisión y capacitación
- Redefinir el sistema de docencia de pregrado en la unidades hospitalarias docentes.
- Las unidades de salud deben adecuar espacios para alimentación para el personal y organizar sistemas de transporte.
- Iniciar un proceso de reingeniería orientado al paciente que modifique el modelo actual de salud.
Opiniones respecto a la siguiente consulta: ¿Cómo será la atención en los hospitales cuando se decida volver del periodo de cuarentena?. Se envió por redes sociales y se recibió las siguientes respuestas:
Se converso con Joan Rodó Salas, médico Urólogo Pediatra de Barcelona, Ex Jefe de Sección del Hospital Sant Joan de Déu, y manifestó: “…a nivel hospitalario se debe evitar o retrasar todo aquello que no sea urgente, por mi parte a finales de año decidí cerrar el despacho, coincidiendo con mi setenta aniversario, al ver el panorama actual, lo he cerrado ya. Este verano hará 48 años de médico y 40 de urología pediátrica. Toda una vida. Ya esta bien”.
El doctor Jorge Godoy Lenz, de la Clínica Las Condes y Hospital San Juan de Dios, en Santiago Chile se refirió en los siguientes términos: “…creo que lo que ocurre en los hospitales será una prolongación de todo el cambio estructural y social que viviremos por algunos años. Eso dice la relación con las salas de espera, con la forma de agendar las horas de los pacientes, con el aseo entre quirófanos. Exámenes para COVID previos. Elementos de protección personal. Quirófanos y sectores del hospital para COVID positivos y sospechosos. Creo que tendrán que desaparecer esas salas de espera multitudinarias y los agendamientos online con hora predeterminada y hay que preparar los sistemas para eso, crear aplicaciones para telefonía celular”.
Lissette Alejandra León, especialista en Psiquiatra en Scarsdale, Nueva York a la interrogante respecto a esta crisis dijo: “… nos tomará mas de un año en volver a la normalidad, creo que en los hospitales solo habrá unidades para COVID, tendremos que usar mascarillas dentro y fuera del hospital”
El Director del Programa de Hepatología y Nutrición en Gastroenterología Pediátrica del Nicklaus Children´s Hospital, el doctor Luis Caicedo Oquendo también consultado expresó: “… depende del tipo de medicina que se practique, en el caso de cirugías y procedimientos se hará un test rápido (30 minutos) y un cribado a todos los pacientes, los que pasen podrán hacer su procedimiento. De la misma manera se espera hacer la consulta externa. Todo esto con protección adecuada. Todo el personal usar mascarilla. No podría comer y otras actividades como antes. Y así muchos cambios para ir avanzando a una nueva normalidad. También se deberá hacer test a todo el personal, para ver quien puede o no trabajar. Posibilidad de vacuna para el personal de salud para agosto”.
La médico gastroenteróloga del Hospital Universitari Mútua de Terrassa – España, Yamile Zabana Abdo, quien esta en primera línea atendiendo pacientes COVID-19 y realizando telemedicina a los pacientes con enfermedad intestinal crónica, comentó: “…la gente tiene que descansar, así que, o se contrata más gente para asumir lista de espera o asumimos los efectos de la espera, la consulta de inflamatoria no ha cerrado y la estamos haciendo toda telemática. Hacen falta manos incluso para un triage adecuado.”
Paúl Astudillo, médico cirujano pediatra del Hospital Metropolitano de Quito – Ecuador, Master en Gestión de Hospitales por la Universidad de Barcelona y Ex Directo del Hospital de Especialidades Baca Ortiz-Quito, responde: “Es una pandemia de un virus al que lo conocemos todavía poco. Seguramente habrá que convivir con el por muchos años, hasta que surjan programas de inmunización. Lo único cierto es evitar la carga viral. Lavado de manos, mascarilla, aislamiento social. En estas condiciones no podemos volver al hacinamiento de las emergencias o salas de espera de consulta externa, debemos privilegiar la atención domiciliaria, familiar y comunitaria. Hospitales con programas de cirugía mayor ambulatoria…”
Referencias
Álvarez JA, Flores RF, Grau JÁ, Matarranz J. Process reengineering and patient-centered approach strengthen efficiency in specialized care. Am J Manag Care. 2019 Feb 1;25(2):e50-e57. PubMed PMID: 30763044.
Asenjo M, Bohigas L, Prat A, Trilla A. Reingeniería: el hospital orientado al paciente. Gestión diaria del hospital. 2da Edición. Barcelona, Catalunya, España: Masson, S.A. 2004; pág 65-76. ISBN: 8445811231.
Carrada Bravo T. Reingeniería en sistemas de salud: Diseño de un nuevo modelo. Rev Med IMSS 2002; 40 (2): 127-135.
Danese S, Cecconi M, Spinelli A. Management of IBD during the COVID-19 outbreak: resetting clinical priorities. Nat Rev Gastroenterol Hepatol 2020;323. doi:10.1038/s41575-020-0294-8. [Epub ahead of print: 25 Mar 2020].
Danese S, Ran ZH, Repici A, et al. Gut Epub ahead of print: 2020;0;1-3. doi:10.1136/gutjnl-2020-321143.
Domínguez N, Galocha A. Así es la lucha entre el sistema inmune y el coronavirus. Diario El País España: Ciencia. 21 de abril de 2020 [citado 22 de abril 2020]. Disponible: https://elpais.com/elpais/2020/04/20/ciencia/1587379836_984471.html
Grasselli G, Pesenti A, Cecconi M. Critical care utilization for the COVID-19 outbreak in Lombardy, Italy: early experience and forecast during an emergency response. JAMA 2020. doi:10.1001/jama.2020.4031. [Epub ahead of print: 13 Mar 2020]
Gu J, Han B, Wang J. COVID-19: gastrointestinal manifestations and potential fecal-oral transmission. Gastroenterology 2020. doi:10.1053/j. gastro.2020.02.054. [Epub ahead of print: 03 Mar 2020].
Hellewell J et al. Feasibility of controlling COVID-19 outbreaks by isolation of cases and contacts. Lancet Glob. Health 2020.
Lu Marcus. The front Line: Visualizing the Occupations with the Highest COVID-19 Risk. Visual Capitalist [Revista Digital] 15 de abril 2020. Citado [20 de abril 2020]. Descarga: https://www.visualcapitalist.com/the-front-line-visualizing-the-occupations-with-the-highest-covid-19-risk/
Mao R, Liang J, Shen J, et al. Implications of COVID-19 for patients with pre-existing digestive diseases. Lancet Gastroenterol Hepatol 2020. doi:10.1016/S2468- 1253(20)30076-5. [Epub ahead of print: 11 Mar 2020].
Mediavilla J. Que los médicos se puedan jubilar entre los 60 y 70 años “sería lo justo”. Redacción Médica [Revista On-line] viernes 23 de agosto 2019. [citado 22 de abril 2020]. Descarga: https://www.redaccionmedica.com/secciones/medicina/-que-los-medicos-se-puedan-jubilar-entre-los-60-y-70-anos-seria-lo-justo–5543
Meng L, Qiu H, Wan L, et al. Intubation and ventilation amid the covid-19 outbreak: Wuhan’s experience. Anesthesiology. 2020;Mar 26. doi: 10.1097/ALN.0000000000003296. [Epub ahead of print].
Meo SA, Alhowikan AM, Al-Khlaiwi T, et al. Novel coronavirus 2019-nCoV: prevalence, biological and clinical characteristics comparison with SARS-CoV and MERS-CoV. Eur Rev Med Pharmacol Sci 2020;24:2012–9.
Osorio Acosta Javier, Paredes Alonso Elsa. Reingeniería de procesos en los hospitales públicos: ¿Reinventando la rueda?. Rev. Esp. Salud Publica [Internet]. 2001 Jun [citado 2020 Abr 22] ; 75( 3 ): 193-206. Disponible en: http://scielo.isciii.es/scielo.php?script=sci_arttext&pid=S1135-57272001000300004&lng=es.
Palabindala V, Abdul Salim S. Era of hospitalists. J Community Hosp Intern Med Perspect. 2018 Feb 6;8(1):16-20. doi: 10.1080/20009666.2017.1415102. eCollection 2018. PubMed PMID: 29441160; PubMed Central PMCID: PMC5804680.
Plan V. Así contesto un científico de Harvard a las dudas sobre medidas contra el coronavirus [Revista Digital Internet] 19 de marzo 2020. Citado [19 de abril 2020]. Descarga https://www.planv.com.ec/historias/sociedad/asi-contesto-un-cientifico-harvard-dudas-sobre-medidas-contra-el-coronavirus
Razai MS, Doerholt K, Ladhani S, et al. Coronavirus disease 2019 (covid-19): a guide for UK GPs. BMJ2020;368:m800
Remuzzi A, Remuzzi G. COVID-19 and Italy: what next? Lancet 2020. doi:10.1016/S0140-6736(20)30627-9. [Epub ahead of print: 13 Mar 2020].
Shin J, Kim YJ, Kim JK, Lee DE, Moon S, Choe JY, Lee WK, Lee HM, Cho KH. Probability of Early Retirement Among Emergency Physicians. J Prev Med Public Health. 2018 May;51(3):154-162. doi: 10.3961/jpmph.18.079. Epub 2018 May 17.PubMed PMID: 29886711; PubMed Central PMCID: PMC5996188.
Tran K, Cimon K, Severn M, Pessoa-Silva CL, Conly J. Aerosol generating procedures and risk of transmission of acute respiratory infections to healthcare workers: A systematic review. PLoS One. 2012;7:e35797. doi: 10.1371/journal.pone.0035797
Uppal V, Sondekoppam R, Lobo C, Kolli S, Kalagara H. Paractice recomendations on Neuroaxial Anesthesia and Peripheral Nerve Blocks during the COVID-19 Pandemic [On-line]. 31 de marzo 2020. Descargar : https://www.asra.com/page/2905/practice-recommendations-on-neuraxial-anesthesia-and-peripheral-nerve-blocks-dur
Wang D, Hu B, Hu C, et al. Clinical characteristics of 138 hospitalized patients with 2019 novel Coronavirus–Infected pneumonia in Wuhan, China. JAMA 2020;323:1061.
Datos del autor(*): FCA. Master en Gestión Hospitalaria y Servicios Sanitarios, Universidad de Barcelona – España. Doctorado (PhD) Fisiolopatología Infantil, Universidad de Barcelona. Jefe de la Unidad Técnica de Cirugía Pediátrica del Hospital de Especialidades Carlos Andrade (HECAM) Marín Quito – Ecuador. Docente de pre y post grado Facultad de Medicina, Pontificia Universidad Católica del Ecuador. Tutor del Postgrado de Cirugía Pediátrica de la Universidad San Francisco de Quito – Ecuador. Ex Asesor del Consejo Directivo del Instituto Ecuatoriano de Seguridad Social (IESS). Ex Prometeo – Senescyt.
ORCID: https://orcid.org/0000-0001-6177-3531